البحث والتطورات: ما الجديد في علاج مراحل سرطان المثانة المختلفة؟
البحث والتطورات: ما الجديد في علاج مراحل سرطان المثانة المختلفة؟
التقدم في العلاجات المناعية: كيف تغيرت النهج العلاجية؟
العلاجات المناعية أصبحت واحدة من أهم الخيارات في مكافحة سرطان المثانة، وقد شهدت السنوات الأخيرة تقدمًا كبيرًا في هذا المجال. إليك بعض الجوانب الرئيسية التي تعكس كيف تغيرت النهج العلاجية:
- فهم أكبر للجهاز المناعي
تطورت الأبحاث لفهم كيفية تفاعل الجهاز المناعي مع خلايا سرطان المثانة. هذا الفهم ساعد في تطوير علاجات تستهدف الخلايا السرطانية بشكل أكثر فعالية. - العلاج بالأجسام المضادة
تمثل الأجسام المضادة وحيدة النسيلة جزءًا مهمًا من العلاجات المناعية. هذه الأجسام يمكن أن تستهدف البروتينات الموجودة على سطح الخلايا السرطانية، مما يؤدي إلى تحفيز استجابة مناعية قوية ضد الورم. - مثبطات نقاط التفتيش المناعية
تمثل هذه الأدوية طفرة في علاج السرطان، حيث تعزز قدرة الجهاز المناعي على التعرف على الخلايا السرطانية ومهاجمتها. تمثل مثبطات نقاط التفتيش، مثل “أوكسيفيبو” و”نيرفولوماب”، خيارات جديدة تعطي نتائج واعدة في المراحل المتقدمة من سرطان المثانة. - العلاج المناعي الموضعي
مثل استخدام لقاح BCG، الذي يُحقن مباشرة في المثانة لتحفيز استجابة مناعية محلية ضد الخلايا السرطانية. يُعتبر هذا العلاج فعالًا في المراحل المبكرة من المرض. - التجارب السريرية والبحوث المستمرة
تواصل الأبحاث السريرية لاستكشاف فعالية العلاجات المناعية الجديدة، بما في ذلك الجمع بين العلاجات المناعية والعلاج الكيميائي أو العلاج الإشعاعي لتحسين النتائج. - العلاج الشخصي
مع تقدم تكنولوجيا الجينوم، أصبح بالإمكان تخصيص العلاجات المناعية بناءً على الخصائص الجينية والوراثية لكل مريض، مما يزيد من فعالية العلاج ويقلل من الآثار الجانبية. - الدعم النفسي والاجتماعي
إدراك أن العلاج المناعي يمكن أن يؤثر على الصحة النفسية للمرضى، بدأت المراكز الطبية في توفير دعم نفسي لمساعدة المرضى على التكيف مع التغيرات التي تحدث في أجسامهم.
الخلاصة
إن التقدم في العلاجات المناعية يمثل خطوة مهمة نحو تحسين نتائج علاج سرطان المثانة. ومع استمرار الأبحاث والتطورات، يُتوقع أن تصبح هذه العلاجات أكثر فعالية، مما يفتح آفاقًا جديدة للمرضى.
العلاج الجيني: خطوات نحو العلاج الشخصي لسرطان المثانة
يُعتبر العلاج الجيني من المجالات الواعدة في معالجة سرطان المثانة، حيث يوفر إمكانيات جديدة لتحسين النتائج العلاجية من خلال استهداف الخصائص الفريدة لكل مريض. إليك نظرة على كيفية تطور هذا النوع من العلاج:
- فهم التركيب الجيني للورم
- يبدأ العلاج الجيني بفحص التركيب الجيني للخلايا السرطانية. يساعد تحليل الجينوم في تحديد الطفرات والعوامل الوراثية التي تسهم في تطور سرطان المثانة.
- تطوير العلاجات المستهدفة
- استنادًا إلى المعلومات الجينية، يتم تطوير علاجات تستهدف الطفرات المحددة في الجينات المسؤولة عن نمو الورم. هذه العلاجات مصممة لتكون أكثر فعالية وأقل سمية مقارنةً بالعلاجات التقليدية.
- تقنيات تعديل الجينات
- تتضمن هذه التقنيات استخدام أدوات مثل CRISPR-Cas9 لتعديل الجينات داخل الخلايا السرطانية. يهدف هذا التعديل إلى إيقاف نمو الخلايا السرطانية أو تعزيز استجابة الجهاز المناعي ضدها.
-
العلاج المناعي الجيني
- دمج العلاج الجيني مع العلاج المناعي يمكن أن يُعزز من قدرة الجهاز المناعي على التعرف على الخلايا السرطانية. على سبيل المثال، يمكن تصميم خلايا مناعية تُعدل وراثيًا لتكون أكثر فعالية في مكافحة سرطان المثانة.
- التجارب السريرية
- لا يزال العلاج الجيني في مراحل التطوير، ويجري العديد من التجارب السريرية لتقييم فعاليته وأمانه. هذه التجارب تتيح للمرضى فرصة الوصول إلى علاجات مبتكرة قد تُحدث فرقًا كبيرًا في نتائجهم.
- التشخيص الجزيئي
- يسمح التشخيص الجزيئي بتحديد مدى استجابة المرضى للعلاج الجيني من خلال قياس استجابة الورم للعلاج ومعرفة التحولات الجينية الجديدة.
- التخصيص والمرونة
- يقدم العلاج الجيني إمكانيات لتخصيص العلاج بناءً على استجابة المريض، مما يُمكن الأطباء من ضبط استراتيجيات العلاج بمرور الوقت لضمان أقصى فعالية.
الخلاصة
العلاج الجيني يُمثل خطوة كبيرة نحو العلاج الشخصي لسرطان المثانة. مع استمرار الأبحاث والتطورات في هذا المجال، يمكن أن يصبح العلاج الجيني جزءًا أساسيًا من استراتيجية مكافحة سرطان المثانة، مما يُحسن فرص الشفاء ويقلل من الآثار الجانبية المرتبطة بالعلاجات التقليدية.
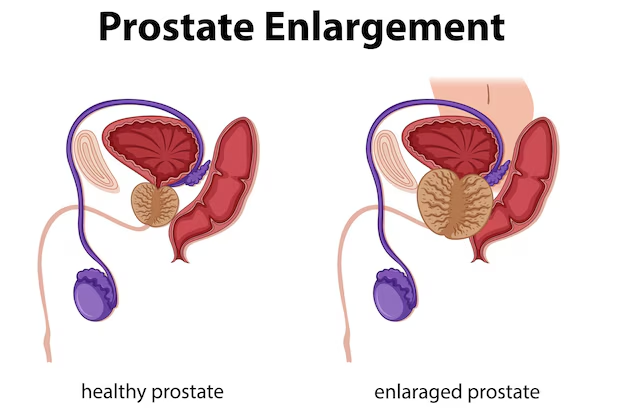
وظائف المثانة
- تخزين البول: المثانة تعمل كخزان للبول، حيث تجمعه حتى يصبح الشخص مستعدًا لتفريغه.
- تنظيم التبول: تتحكم المثانة في عملية التبول عن طريق تقلصات العضلات، مما يسمح بإخراج البول عندما يكون مناسبًا.
- استشعار الضغط: تحتوي المثانة على مستقبلات حسية تستشعر مستوى امتلائها، مما يساعد على تنبيه الجسم إلى الحاجة للتبول.
- توازن السوائل: تساهم المثانة في تنظيم مستويات السوائل في الجسم عن طريق تخزين البول وإخراجه عند الحاجة.
مصادر سرطان المثانة
سرطان المثانة يمكن أن ينشأ من عدة عوامل، منها:
- التدخين: يعتبر التدخين من أكبر عوامل الخطر لسرطان المثانة، حيث تحتوي السجائر على مواد كيميائية سامة تؤثر على خلايا المثانة.
- التعرض للمواد الكيميائية: التعرض للمواد الكيميائية في بعض الصناعات، مثل صناعة البلاستيك والمطاط والدهانات، يمكن أن يزيد من خطر الإصابة.
- التهابات المثانة المزمنة: التهابات متكررة أو مزمنة، مثل التهاب المثانة الخلالي أو العدوى البكتيرية، قد تسهم في تطور السرطان.
- العوامل الوراثية: وجود تاريخ عائلي للإصابة بسرطان المثانة قد يزيد من خطر الإصابة.
- التقدم في العمر: تزداد فرص الإصابة بسرطان المثانة مع تقدم العمر، حيث يكون المرض أكثر شيوعًا بين الأشخاص فوق سن الـ55.
- التعرض للإشعاع: الأشخاص الذين تعرضوا للعلاج الإشعاعي في منطقة الحوض يمكن أن يكونوا أكثر عرضة للإصابة.

خلاصة
تعتبر المثانة عضوًا حيويًا في الجهاز البولي، وسرطان المثانة ينجم عن مجموعة متنوعة من العوامل، بدءًا من العادات الحياتية مثل التدخين، إلى العوامل البيئية والوراثية.
أهمية الرعاية المستمرة: دور المتابعة في تحسين النتائج العلاجية
تعد الرعاية المستمرة والمتابعة جزءًا حيويًا في إدارة سرطان المثانة، حيث تسهم بشكل كبير في تحسين النتائج العلاجية والحد من احتمالات الانتكاسة. إليك بعض النقاط الرئيسية حول أهمية هذه المتابعة:
1. الكشف المبكر عن الانتكاسة
- الاختبارات الدورية: تساعد المتابعة المنتظمة، مثل تنظير المثانة وتحليل البول، في الكشف المبكر عن أي علامات لعودة السرطان. كلما تم اكتشاف الانتكاسة في وقت مبكر، كانت فرص العلاج أكثر فعالية.
- تقييم الاستجابة للعلاج: من خلال المتابعة، يمكن للطبيب تقييم كيفية استجابة المريض للعلاج وتعديل الخطة العلاجية إذا لزم الأمر.
2. إدارة الأعراض الجانبية
- مراقبة الآثار الجانبية: بعض العلاجات، مثل الكيميائي والإشعاعي، قد تسبب آثارًا جانبية. تساعد المتابعة في التعرف على هذه الأعراض مبكرًا وتقديم الدعم والعلاج المناسب للتخفيف منها.
- تحسين نوعية الحياة: عبر إدارة الأعراض الجانبية بشكل فعال، يمكن تحسين جودة حياة المرضى واستمرارهم في أنشطتهم اليومية.
3. الدعم النفسي والاجتماعي
- تقديم الدعم النفسي: تتضمن المتابعة التحدث عن المشاعر والتحديات النفسية التي قد يواجهها المرضى بعد العلاج، مما يساعد في تقليل القلق والاكتئاب.
- تعزيز الروابط الاجتماعية: من خلال المجموعات الداعمة والتفاعل مع مقدمي الرعاية الصحية، يمكن للمرضى بناء شبكة دعم تساعدهم في التغلب على الصعوبات.
4. التوجيه حول نمط الحياة
- نصائح غذائية ونمط حياة صحي: يقدم الأطباء والمختصون نصائح حول كيفية تحسين نمط الحياة، مثل التغذية السليمة وممارسة الرياضة، مما يسهم في تعزيز صحة المريض بشكل عام.
- تجنب عوامل الخطر: تساعد المتابعة في توعية المرضى بشأن أهمية تجنب التدخين والمواد الكيميائية الضارة التي قد تزيد من خطر الانتكاسة.
5. التخطيط للرعاية المستقبلية
- تحديد الاحتياجات الخاصة: يتيح التفاعل المستمر مع فريق الرعاية الصحية للمرضى تحديد أي احتياجات خاصة أو مخاوف قد تطرأ في المستقبل.
- تعديل خطط العلاج: يمكن أن تتغير احتياجات المرضى بمرور الوقت، ولذلك فإن المتابعة تساعد في تعديل خطة العلاج بما يتناسب مع حالة المريض.
الخلاصة
الرعاية المستمرة والمتابعة تعتبران جزءًا أساسيًا من إدارة سرطان المثانة. تلعب هذه العملية دورًا كبيرًا في تحسين النتائج العلاجية، والتقليل من احتمالات الانتكاسة، وتعزيز جودة الحياة للمرضى. من خلال الكشف المبكر، إدارة الأعراض، والدعم النفسي والاجتماعي، يمكن للمرضى تحقيق نتائج أفضل والتمتع بحياة أكثر صحة.
التوجهات المستقبلية: ماذا يحمل المستقبل في علاج سرطان المثانة؟
تشهد أبحاث سرطان المثانة تقدمًا ملحوظًا، مما يبشر بأمل جديد في تحسين طرق العلاج والرعاية. إليك أبرز التوجهات المستقبلية في علاج سرطان المثانة:
1. العلاج المناعي المتقدم
- استهداف نقاط التفتيش المناعية: تمثل الأدوية التي تستهدف نقاط التفتيش المناعية تقدمًا كبيرًا في علاج سرطان المثانة. تساعد هذه العلاجات في تعزيز استجابة الجهاز المناعي لمهاجمة الخلايا السرطانية.
- التخصيص الشخصي للعلاج المناعي: يُتوقع أن تتطور طرق لتحديد المرضى الأكثر استجابة للعلاج المناعي بناءً على التقييم الجيني والبيولوجي.
2. التطورات في العلاج الجيني
- العلاج الجيني: يمكن أن يؤدي البحث في تعديل الجينات إلى استراتيجيات جديدة لعلاج سرطان المثانة من خلال تصحيح الطفرات الجينية أو استهداف الخلايا السرطانية بشكل مباشر.
- التجارب السريرية: يتم الآن إجراء العديد من التجارب السريرية لاختبار العلاجات الجينية الجديدة، مما يعزز فرص العلاج الشخصي.
3. الابتكارات في العلاج الكيميائي
- الأدوية الجديدة: يتوقع تطوير أدوية كيميائية جديدة بآلية عمل محسنة وفاعلية أعلى، مما يؤدي إلى تقليل الآثار الجانبية وتحسين النتائج.
- العلاج المستهدف: تركز الأبحاث على تطوير أدوية تستهدف الخلايا السرطانية دون التأثير الكبير على الخلايا السليمة.
4. أساليب حديثة في علاج الإشعاع
- الإشعاع المكثف والبروتونات: تتيح التقنيات الحديثة استخدام الإشعاع بشكل أكثر دقة، مما يقلل من الآثار الجانبية ويزيد من فعالية العلاج.
- العلاج الإشعاعي التكييفي: يُستخدم لتعديل الجرعات بناءً على استجابة المريض، مما يضمن توفير العلاج المناسب في الوقت المناسب.
5. الأبحاث السريرية
- التجارب السريرية المتقدمة: يركز الباحثون على تنفيذ تجارب سريرية لاختبار العلاجات الجديدة وتحديد فعاليتها. هذه الدراسات قد تساهم في اعتماد علاجات جديدة في الممارسات السريرية.
- فهم التنوع البيولوجي للسرطان: يساعد فهم التنوع البيولوجي بين حالات سرطان المثانة المختلفة في تطوير استراتيجيات علاجية مخصصة.
6. الدعم النفسي والاجتماعي
- التكامل بين العلاج الجسدي والنفسي: يُتوقع أن يصبح الدعم النفسي جزءًا لا يتجزأ من خطة العلاج، مع التركيز على تحسين جودة الحياة للمرضى.
- المجتمعات الداعمة: تعزيز المجتمعات الداعمة عبر الإنترنت وفي الحياة الواقعية، مما يساهم في توفير الدعم الاجتماعي والنفسي للمرضى.
الخلاصة
تشير التوجهات المستقبلية في علاج سرطان المثانة إلى أفق واعد مليء بالابتكارات والتطورات. من خلال العلاج المناعي المتقدم، والتطورات في العلاج الجيني، والتقنيات الحديثة في العلاج، يمكن أن نشهد تحسينات ملحوظة في نتائج العلاج وجودة حياة المرضى. هذه التوجهات تعكس التزام المجتمع الطبي بالبحث والتطوير المستمر في مجال مكافحة سرطان المثانة
تطور مرض السرطان خلال مراحل مختلفة:
1. المرحلة الأولى: الأعراض والعلاج
تعريف المرحلة الأولى وعلامات الإصابة
- في المرحلة الأولى من سرطان المثانة، يكون الورم قد ظهر فقط في الطبقة الداخلية من جدار المثانة. لا يكون السرطان قد انتشر إلى الأنسجة المحيطة أو العقد اللمفاوية.
- الأعراض الشائعة تشمل:
- ظهور دم في البول يُسمى بالبيلة الدموية.
- التبول المؤلم أو المتكرر.
- ألم في منطقة الحوض.
العلاج المُتاح في المرحلة الأولى
- *العلاج الجراحي: قد يشمل استئصال ورم المثانة عبر الإحليل (TURBT)، حيث يُزال الورم من داخل المثانة.
- العلاج الكيميائي الموضعي: يُعطى أدوية مباشرة إلى المثانة، مثل العلاج باستخدام أدوية مثل BCG.
- المتابعة والمراقبة: في بعض الحالات، يمكن أن تتضمن الرعاية متابعة دورية للتأكد من عدم عودة السرطان.
2. المرحلة الثانية: كيف يتقدم السرطان؟
التغيرات في الأعراض وامتداد السرطان
- في المرحلة الثانية، قد يمتد السرطان إلى جدار المثانة الخارجي أو إلى الأنسجة المحيطة. الأعراض قد تصبح أكثر وضوحًا وقد تشمل:
- زيادة في الألم عند التبول.
- تغيرات في نمط التبول.
العلاجات المتاحة في المرحلة الثانية
- استئصال المثانة الجزئي: حيث يُزال الجزء المصاب من المثانة، مع الحفاظ على أكبر قدر ممكن من الأنسجة السليمة.
- العلاج الكيميائي: قد يُستخدم كعلاج مساعد قبل أو بعد الجراحة لتقليل حجم الورم أو لمنع انتشاره.
- العلاج الإشعاعي: يمكن أن يُستخدم في بعض الحالات كعلاج إضافي أو كبديل للجراحة.
3. المرحلة الثالثة: الانتشار والتحديات
تأثير السرطان على الأنسجة المجاورة
- في المرحلة الثالثة، يمتد السرطان إلى الأنسجة المحيطة بالمثانة، مثل البروستاتا أو الرحم أو جدران الحوض.
- زيادة الأعراض مثل الألم الشديد والتبول المؤلم.
- التأثير على وظائف الأعضاء المجاورة، مما يسبب مشاكل في التبول أو العجز الجنسي.
خيارات العلاج والتحديات التي تواجه المرضى
- استئصال المثانة الجذري: قد يكون مطلوبًا لإزالة المثانة بالكامل مع الأنسجة المحيطة، بما في ذلك العقد اللمفاوية.
- العلاج الكيميائي والجهاز المناعي: يُستخدم بشكل متزايد لتقليل حجم الورم ومنع الانتشار، لكن الآثار الجانبية قد تكون تحديًا كبيرًا للمرضى.
- التحديات النفسية والاجتماعية: يحتاج المرضى إلى دعم نفسي واجتماعي لمواجهة التغييرات الكبيرة في نمط حياتهم والصعوبات العلاجية.
4. المرحلة الرابعة: الأعراض المتقدمة وآثارها
الأعراض الشديدة وتأثيرها على نوعية الحياة
- في المرحلة الرابعة، ينتشر السرطان إلى الأعضاء البعيدة مثل الكبد والرئتين، مما يؤدي إلى أعراض متقدمة مثل:
- فقدان الوزن الشديد.
- الألم المستمر.
- الإرهاق والتعب المزمن.
استراتيجيات العلاج المتاحة في المرحلة الرابعة
- العلاج الإشعاعي: قد يُستخدم لتخفيف الأعراض، مثل الألم أو النزيف.
- ثم العلاج الكيميائي المتقدم: لتقليل حجم الأورام في الأعضاء البعيدة وتحسين نوعية الحياة.
- العلاج المناعي: يمكن أن يُعتبر خيارًا لتعزيز استجابة الجسم ضد السرطان، خاصةً في حالات معينة.
- الرعاية التلطيفية: تهدف إلى تحسين نوعية الحياة وتخفيف الأعراض، بدلاً من الشفاء التام، مع توفير دعم نفسي واجتماعي للمرضى وأسرهم.
5. تشخيص مراحل السرطان بدقة
الطرق المستخدمة لتحديد المرحلة
- تنظير المثانة: يسمح بفحص داخل المثانة وأخذ خزعات لتحديد مدى انتشار السرطان.
- الفحوصات التصويرية: مثل الأشعة المقطعية (CT) والرنين المغناطيسي (MRI) لتقييم انتشار السرطان إلى الأنسجة المحيطة.
- تحليل البول: يُستخدم للكشف عن وجود خلايا سرطانية أو مواد كيميائية تشير إلى المرض.
أهمية التشخيص المبكر في تحسين النتائج
- التشخيص المبكر يزيد من فرص العلاج الناجح، حيث يمكن علاج السرطان قبل انتشاره.
- يساعد في تحديد الخيارات العلاجية الأنسب لكل مرحلة، مما يساهم في تحسين معدلات الشفاء.
6. تأثير المراحل المختلفة على خيارات العلاج
كيف تحدد مرحلة السرطان العلاج المناسب
- تُحدد المرحلة نوع العلاج الذي سيتلقاه المريض، حيث تختلف الخيارات حسب مدى انتشار السرطان.
- المراحل المبكرة قد تتطلب إجراءات أقل تدخلاً، بينما تتطلب المراحل المتقدمة خططًا علاجية أكثر تعقيدًا.
دور الأبحاث السريرية في تحسين خيارات العلاج
- الأبحاث السريرية تساعد في تطوير علاجات جديدة، وتوفير خيارات أكثر فعالية للمرضى.
- تساهم في فهم أعمق لتطور السرطان، مما يمكن الأطباء من تخصيص العلاجات بشكل أفضل حسب حاجة المريض.
7. التكيف مع كل مرحلة من مراحل السرطان
استراتيجيات التأقلم والدعم النفسي في كل مرحلة
- المرحلة الأولى: التركيز على التعليم حول المرض، والدعم النفسي من خلال المجموعات العلاجية أو الاستشارات.
- ثم المرحلة الثانية: استخدام تقنيات التأقلم مثل العلاج السلوكي المعرفي لمساعدة المرضى على التعامل مع القلق.
- المرحلة الثالثة: تعزيز الدعم النفسي من المتخصصين في الرعاية الصحية لمواجهة التحديات الجسدية والنفسية.
- المرحلة الرابعة: التركيز على الرعاية التلطيفية لتحسين جودة الحياة وتقليل الأعراض.
أهمية الدعم الاجتماعي والعائلي
- يلعب الدعم العائلي دورًا مهمًا في تعزيز الشعور بالراحة والأمان للمرضى.
- يوفر الأصدقاء والعائلة شبكة دعم عاطفي تساعد المرضى على مواجهة التحديات النفسية والجسدية خلال رحلتهم العلاجية.
8. البحوث والتطورات في فهم المراحل المختلفة
ما الجديد في الأبحاث المتعلقة بمراحل سرطان المثانة؟
- تركز الأبحاث الحديثة على فهم العوامل الجينية والبيئية التي تؤدي إلى تطور السرطان في كل مرحلة.
- يتم دراسة طرق جديدة للتشخيص المبكر وتحليل الأنسجة باستخدام تقنيات متقدمة مثل تسلسل الجينوم.
التأثيرات المحتملة لهذه الأبحاث على العلاج المستقبلي
- يمكن أن تؤدي الأبحاث إلى تطوير علاجات مخصصة تعتمد على التركيب الجيني للسرطان، مما يزيد من فعالية العلاج.
- تحسين استراتيجيات الوقاية والتشخيص، مما يساعد في تقليل معدل الوفيات المرتبطة بسرطان المثانة.
الهيرسيبتين (Herceptin)
الهيرسيبتين هو اسم تجاري للدواء المعروف باسم تراستوزوماب (Trastuzumab)، وهو جسم مضاد أحادي النسيلة يستخدم بشكل رئيسي لعلاج سرطان الثدي وبعض أنواع سرطان المعدة. يعتبر الهيرسيبتين فعالًا بشكل خاص في الأورام التي تعبر عن HER2 (مستقبلات النمو البشري 2)، وهو بروتين يُعزز نمو الخلايا السرطانية.
آلية العمل
- استهداف HER2: يرتبط الهيرسيبتين بمستقبل HER2 الموجود على سطح الخلايا السرطانية، مما يمنع إشارات النمو التي تعزز تكاثر الخلايا.
- تفعيل الجهاز المناعي: يعزز الهيرسيبتين استجابة الجهاز المناعي ضد الخلايا السرطانية، مما يساعد على قتلها.
- تثبيط النمو: يمنع الهيرسيبتين نمو الأورام من خلال الحد من قدرة الخلايا السرطانية على التكاثر.
الاستخدامات
- سرطان الثدي: يُستخدم الهيرسيبتين كعلاج مبدئي أو تكميلي للأشخاص الذين يعانون من سرطان الثدي الإيجابي لـ HER2.
- سرطان المعدة: يستخدم أيضًا في علاج بعض أنواع سرطان المعدة وسرطان المريء الذي يعبر عن HER2.
الآثار الجانبية
- مشاكل القلب: قد يسبب الهيرسيبتين آثارًا جانبية على القلب، لذا يُراقب المرضى عن كثب أثناء العلاج.
- ردود فعل تحسسية: يمكن أن تحدث ردود فعل تحسسية، بما في ذلك الطفح الجلدي وصعوبة التنفس.
- آثار جانبية عامة: تشمل التعب، والغثيان، وفقدان الشهية.
خلاصة
الهيرسيبتين هو خيار فعال لعلاج بعض أنواع السرطان، خصوصًا تلك التي تعبر عن HER2. يُعتبر جزءًا من العلاجات المستهدفة التي تهدف إلى تحسين نتائج المرضى وتقليل الآثار الجانبية مقارنةً بالعلاج الكيميائي التقليدي.
اقرأ ايضا : ما هو علاج أملاح الكلى؟